Поджелудочной называют мелкую, но капризную железу в организме человека, отвечающую за уровень глюкозы в крови, участвующую в расщеплении, переработке белков и жиров. Если с ее работой возникают проблемы, человек заболевает. Необходимо медикаментозное лечение, но и соблюдение диеты — крайне важное условие выздоровления. Уберечься от острой стадии панкреатита (тем более в хронической его форме) можно при воздержании от некоторых любимых продуктов и блюд. Портал Agronom.guru предлагает материал о часто задаваемыми диетологами вопросами о запрещенных и разрешенных продуктах питания при этой болезни. Опасны ли помидоры при панкреатите?
Желудочные и кишечные заболевания требуют отказа от потребления некоторых продуктов. При панкреатите человеку приходится соблюдать строгую диету. Рекомендуется перейти на порционный приём пищи (6-7 раз в день), чтобы максимально разгрузить ЖКТ.
О том, насколько вредны помидоры при панкреатите поджелудочной железы, врачи к общему мнению не пришли. Одни категоричны, и строго их запрещают, другие — только ограничивают употребление.
О пользе помидоров
Томаты — овощи, богатые клетчаткой, прекрасно усваиваемой организмом и полезной. Помимо этого, помидоры ценят за:
- Антибактериальные и противовоспалительные свойства;
- Антидепрессивное действие;
- Возбуждение аппетита;
- Способность предотвратить образование тромбов;
- Нормализацию давления;
- Омолаживающий эффект;
- Восстановление, усиление потенции.
Употребление помидора рекомендовано также, как средство:
- Для похудения из-за содержания хрома, снижающего чувство голода, и малой калорийности продукта;
- Улучшающее работу сердца, сосудов и ЖКТ;
- Для выведения шлаков, токсинов и вредных веществ из организма, благодаря калию;
укрепляющее костную ткань; - Для профилактики анемии, укрепления иммунной системы из-за железа, содержащегося в томате;
- Помогающее легче перенести зимние холода;
- Общего укрепления и восстановления организма.
Изучена способность томатов предотвращать возникновение злокачественных образований. Но и противопоказаний у этого продукта много.
О вреде помидоров
Итак, помидоры при панкреатите поджелудочной вредны, как и при аллергии, камнях в почках, мочевом пузыре, повышенной кислотности желудка. Это далеко не все недуги, когда диетологи не рекомендуют употреблять в пищу томат и блюда из него.
Помидоры и панкреатит
Обострение воспалительного процесса поджелудочной железы вынуждает человека соблюдать определенные правила питания. Необходимо строгое выполнение всех рекомендаций врача. Помидоры при панкреатите в обостренной форме запрещены в любом виде.
Спустя неделю после купирования приступа обострения можно понемногу возвращать продукт в пищу. Но, только в перетёртом виде.
Помидоры при хроническом панкреатите
Заболевание в хронической форме, протекающее без приступов боли и обострений, не требует полного отказа от употребления томатов. Правильно приготовленные свежие помидоры при панкреатите в небольших количествах не способны ухудшить самочувствие больного.
Самое простое — это помидорный салат из предварительно ошпаренного кипятком овоща. Его режут, добавляют измельченную зелень, слегка солят и заправляют растительным маслом. Употребляют в небольших порциях, как добавку к основным блюдам.
Популярен также омлет с луком и помидорами. Слегка потушите лук с томатами под крышкой, залейте смесью яйца и молока. Можно употреблять отдельным блюдом и в качестве подливы к гарнирам.
Врачи-диетологи рекомендуют употреблять помидоры при панкреатите, но только после паровой обработки или запеченные в микроволновке, духовке. После термообработки удаляется кожура, затем помидор превращают в пюре.
Идеальное блюдо летом — овощной суп с томатами. Употребление недозрелых или зелёных томатов категорически запрещено. Это может пагубно отразиться на организме больного человека, спровоцировать переход заболевания в обостренную форму.
Томатный сок полезен даже больным людям, но только, если он свежеприготовленный. В смеси с морковным, тыквенным, сельдерейным, даже яблочным этот сок с мякотью — прекрасный способ зарядиться энергией, витаминами, поднять настроение. Этот продукт способен хорошо стимулировать работу поджелудочной.
Соления при панкреатите
Следует уяснить, что помидоры при панкреатите употреблять можно, как и огурцы, прочие овощи, но лишь в свежеприготовленном виде. Соления, маринования, прочая консервация запрещена. Соль, сахар, уксус, лимонная кислота, острые приправы не рекомендуются больным с проблемами поджелудочной железы.
Перечисленные продукты вызывают выработку организмом ферментов, вредных при болезнях поджелудочной, способных вызвать обострение панкреатита. Употребляйте помидоры без соли, перца и чеснока, обязательно очищайте их предварительно от шкурки.
Строгое соблюдение диеты, особенно при хроническом заболевании или обострении, способствует нормализации самочувствия, успокоению болей. Согласуйте свою диету с врачом, попросите порекомендовать вам овощи и фрукты, которыми можно заменить томаты.
Чем заменить помидоры?
Обострение болезни поджелудочной сопровождается тошнотой, режущими болями в области живота, начинающимися слева, в подреберье, отдающими в спину. Эти боли не затихают даже в лежачем положении. Появляется апатия, пропадает аппетит, из-за боли возникает бессонница, раздражительность.
Обезболивающие средства на время решают проблему, но не лечат. Только обращение к врачу, интенсивная комплексная терапия и строгое соблюдение диеты способны восстановить здоровье.
Лучше всего совсем исключить употребление помидоров при панкреатите, и заменить их кабачками, морковью, капустой брокколи, спаржей, свеклой и другими овощами.

Употреблять картофель можно, если нет диабета. Сырые или тушеные, приготовленные на пару, эти овощи помогут нормализовать пищеварение, снимут обострение болезни поджелудочной железы.
О томатной пасте и соке
Больным панкреатитом можно использовать в пищу томатную пасту в случае, ели она приготовлена самостоятельно.
Самый простой рецепт приготовления:
- Возьмите спелые, но не перезрелые помидоры без следов порчи или плесени;
- Сделайте небольшие надрезы на томатах и обварите их кипятком для удобства удаления шкурки;
- Нарежьте крупно и удалите семена;
- Измельчите и уварите полученную массу до густоты около 3-6 часов;
Такую томатную пасту без соли, сахара и специй можно добавлять в виде соуса к различным блюдам.
Сок из помидор полезен богатым комплексом витаминов и микроэлементов. Но он имеет в составе кислоты, которые пагубно действуют на больную поджелудочную. При острой форме панкреатита от сока нужно отказаться.
После ремиссии болезни томатный сок пить можно и нужно, но соблюдая условия:
- Больным употреблять можно только свежеприготовленный сок из помидоров;
- Не пить натощак;
- Перед употреблением разбавить кипяченой водой комнатной температуры;
- Не солить, не перчить, не добавлять сахар;
- Прием начать с 2-3 глотков, а при нормальном состоянии постепенно увеличить объем до 1 стакана.
Сок рекомендован людям с хронической формой панкреатита, но без обострений.
Напиток способен нормализовать функции поджелудочной железы, поэтому в небольших количествах даже желателен.
Выводы
Итак, мы выяснили, что томат обладает лекарственными свойствами и просто повышает настроение.
Помидоры при панкреатите можно и нужно употреблять, но в ограниченных количествах с условием соблюдения диеты. Больным нужно постоянно прислушиваться к собственному самочувствию. При малейшем отклонении обращайтесь к врачу.
Помидоры при панкреатите
Справедливо будет назвать помидоры кладезем здоровья и привлекательности. Полезный овощ используют в приготовлении различных национальных блюд по причине удивительного вкуса и питательности. Употребляя в пищу спелые плоды, можно улучшить пищеварение, повысить аппетит, подавить размножение вредных микроорганизмов, населяющих кишечный тракт.
Когда речь заходит о больных, страдающих воспалением поджелудочной железы, употребление томатов вызывает большие опасения. Главная причина воспаления тканей железы часто заключается в неправильном питании. Ключевым направлением в лечении становится беспрекословное соблюдение диеты, служащее главнейшим условием выздоровления. Ограничению подвергаются даже овощи.
Влияние помидоров на организм
Выполнение строгих рекомендаций по питанию уберегает пациентов от возможных обострений заболевания. Большинство больных не имеют представления, разрешено ли есть помидоры при панкреатите. Заинтересованность возрастает с наступлением летнего периода, с наступлением сезона свежих овощей. Действие плода на организм двоякое.
- мякоть содержит витамины: С, А, D, К, В1-В6, В12, РР, фолиевую и никотиновую кислоты, укрепляющие организм;
- входящий в состав селен улучшает память, мыслительные процессы, укрепляет иммунитет, снижает риск развития онкологии;
- нормализует метаболизм за счет огромного количества микроэлементов в составе;
- нежная клетчатка в кожице положительно влияет на перистальтику кишечника и усвояемость;
- очищает и улучшает микрофлору кишечника, если кушать плоды регулярно;
- уменьшает процессы гниения и газообразования в кишечнике;
- способствует выведению холестерина;
- низкая калорийность способствует нормализации веса.
- в составе мякоти содержатся вредные вещества, отрицательно воздействующие на паренхиму поджелудочной;
- с трудом переваривается желудком;
- чрезмерно усиливает выработку кислоты в желудке.
Можно или нельзя?
Отвечая на вопрос, разрешены ли томаты при имеющихся проблемах в поджелудочной железе, стоит учитывать степень тяжести заболевания и стадию. При любом типе болезни органов пищеварения категорически запрещается потреблять зеленые, недозрелые томаты. Неспелые плоды содержат вредные токсины, затрудняющие переваривание пищи, создают непомерную нагрузку на органы пищеварения, провоцируя нарушение функций.
При остром панкреатите
Абсолютно противопоказано принимать помидоры во время обострений. Первые несколько дней пациентам разрешено только пить воду и соблюдать постельный режим. Спустя неделю после прекращения болей пациентам вводят в меню овощи, хорошо проваренные и протёртые.
Запрещается самостоятельно назначать дозировку продукта и переедать. Лечащий врач назначит правильное количество еды, исходя из самочувствия и динамики выздоровления. В это время насыщение организма необходимыми питательными веществами компенсируется за счет свёклы, тыквы, цветной капусты и прочих овощей.
При хроническом панкреатите
В начальной фазе ремиссии, когда боли перестают беспокоить, специалисты советуют плавно расширять перечень употребляемых продуктов. Свежие помидоры при панкреатите употреблять крайне не рекомендуется, если сохраняются эпизодические приступы. Плоды желательно запечь в духовом шкафу либо воспользоваться пароваркой. С готового продукта убирайте шкурку, измельчив массу до кашицеобразной консистенции.
Приём томатного пюре начинают с одной ложки, плавно увеличивая дозу с последующими приёмами пищи. Больным с хроническим панкреатитом полагается отбирать в пищу исключительно спелые томаты. Не стоит кушать зеленые или недозрелые помидоры, даже после термообработки остаётся риск вызвать обострение болезни.
В период отсутствия приступов при панкреатите разрешено съесть один помидор среднего размера. Если фаза ремиссии растянулась, допускается использование домашней томатной пасты. В свежем виде понемногу добавляйте томаты в салаты, заправляя растительным либо оливковым маслом.
Томатный сок и панкреатит
В момент обострения панкреатита сок из помидоров нельзя употреблять по причинам:
-
Входящие в состав винная, щавелевая и прочие кислоты раздражают секреторные клетки. Выделяющиеся ферменты разрушающе действуют на панкреатические ткани, усугубляя воспаление.
Томатный сок при панкреатите в фазе ремиссии разрешено пить, разбавляя с соком моркови и тыквы, ускоряя процесс выздоровления. Если панкреатит находится в хронической стадии на протяжении многих недель, можно разрешить себе выпить стакан чистого сока без добавления соли.
Томатная паста и кетчуп при панкреатите
Использование в пищу кетчупа и томатной пасты промышленного производства крайне не рекомендуется больным с панкреатитом. Во время приготовления в состав включают различные консерванты, специи, загустители, крахмал и красители, отрицательно влияющих на функционирование железы. Химические добавки не делают пищу здоровой, нежелательны к употреблению даже здоровому человеку.
Возможно изредка принимать томатную пасту в период долгого отсутствия обострений, исключительно домашнего производства, при котором не использовались вредные включения. Подобный продукт готовится путем долгой варки (около 3-5 часов), для него используются преимущественно спелые томаты, очищенные от шкурки и семян.
К большому огорчению, исключить из меню придётся и заготовки из томатов: маринады, соленья в собственном соку и фаршированные различными начинками. В ходе приготовления заготовки подвергаются воздействию дополнительных компонентов: уксусной и лимонной кислоты, красного перца, чеснока, соли и прочих приправ.
Чем можно заменить помидоры
Про помидоры во время обострения лучше забыть, заменив в меню полезными продуктами: морковью, тыквой, сладким перцем, свёклой, кабачками, шпинатом, зеленым горошком, цветной капустой, остальными разрешенными овощами.
Удивительно полезной для больных считается свёкла, содержащая йод, нормализующий функцию железы. Овощ рекомендуется принимать 1 раз в сутки по 150 г в перетёртом виде за полчаса до еды, ежедневно. Спустя две недели отмечается облегчение самочувствия. Подобные заменители положительно влияют на работу пищеварительной системы и разрешены даже больным с диабетом, который часто сопутствует воспалению поджелудочной железы.
Рецидивам не бывать, если употреблять помидоры и производные из них в умеренных количествах, позволяющих сохранить нормальную функцию поджелудочной железы.
Диета при панкреатите
При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
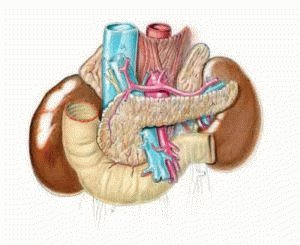
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
- липаза — расщепляет жиры;
- лактаза, амилаза, мальтаза и инвертаза превращают углеводы в моносахара — глюкозу, галактозу и фруктозу;
- трипсин — обеспечивает усвоение организмом белков.
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
- Злоупотребление алкоголем. Более половины наблюдений (с.36-47) панкреатита связано с регулярным потреблением больших доз спиртного.
- Панкреатит часто развивается при желчнокаменной болезни, травмах живота, образовании кист в желчных протоках, злокачественных образованиях в железе.
- Заболевание может быть побочным эффектом приема некоторых лекарственных препаратов, например, диуретиков.
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
- Сильная боль в левом подреберье, отдающая в другие органы. Болевой приступ длится примерно полчаса-час. Особенно сильно боль чувствуется в положении лежа на спине. Приступ усиливается после приема пищи, особенно жареной и острой, и любых спиртных напитков.
- Рвота, часто неукротимая с примесью желчи и горьким привкусом. Постоянная тошнота, не проходящая после рвоты.
- Субфебрильная или высокая температура.
- Иногда из-за нарушения оттока желчи наблюдается пожелтение глазных белков, очень редко — желтый оттенок кожи.
- В некоторых случаях болевой синдром сопровождается изжогой и вздутием живота.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
- диареей,
- вздутием живота,
- изменением характера каловых масс — они приобретают липкую консистенцию из-за большого количества жира в них и плохо смываются со стенок унитаза.
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
- сильная опоясывающая боль,
- тошнота,
- рвота,
- нарушения в работе кишечника.
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
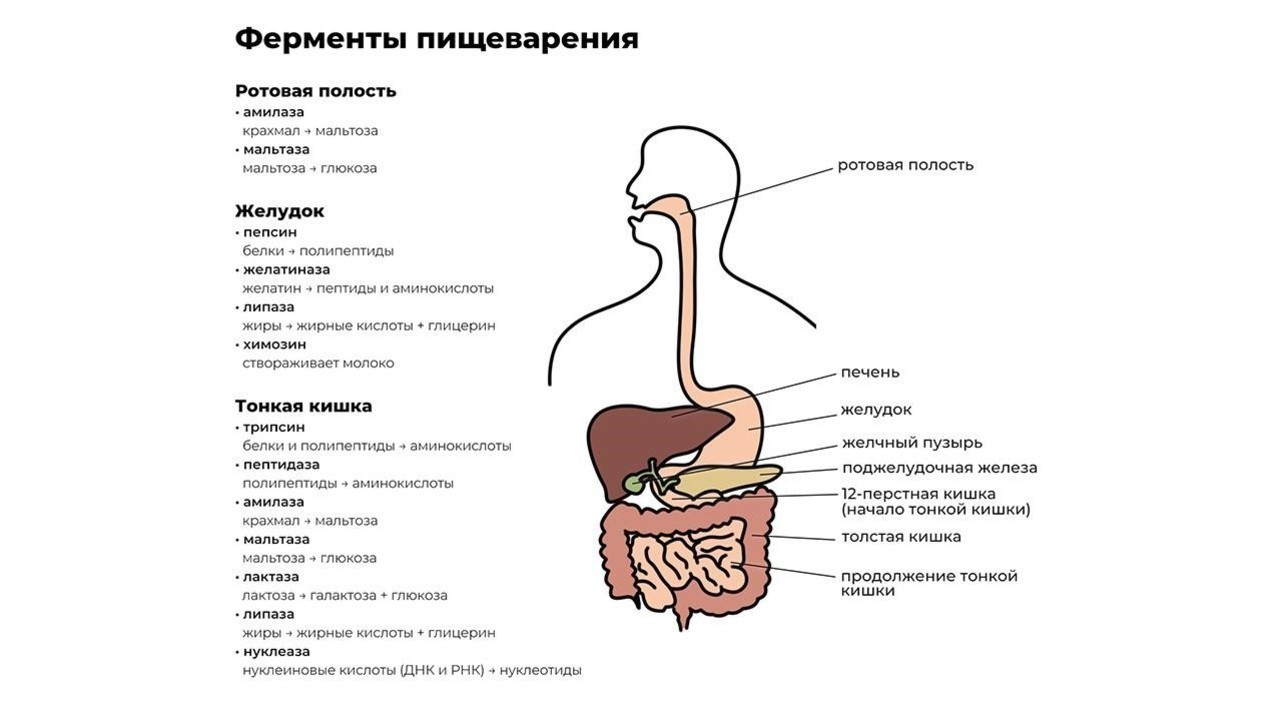
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
Помидоры при панкреатите
Помидоры являются кладовой витаминов, в их составе есть пектин, большое количество клетчатки. Они рекомендуются к внесению в рацион при патологиях тонкой и толстой кишки. Помидоры при панкреатите помогают формировать каловые массы, способствуют улучшению пищеварения, помогают привести к балансу всасывающую функцию. Эти качества позволяют врачам-диетологам включать помидоры в рацион питания пациентов с панкреатитом.
Влияние помидоров на организм
Выполнение строгих рекомендаций по питанию уберегает пациентов от возможных обострений заболевания. Большинство больных не имеют представления, разрешено ли есть помидоры при панкреатите. Заинтересованность возрастает с наступлением летнего периода, с наступлением сезона свежих овощей. Действие плода на организм двоякое.
- мякоть содержит витамины: С, А, D, К, В1-В6, В12, РР, фолиевую и никотиновую кислоты, укрепляющие организм;
- входящий в состав селен улучшает память, мыслительные процессы, укрепляет иммунитет, снижает риск развития онкологии;
- нормализует метаболизм за счет огромного количества микроэлементов в составе;
- нежная клетчатка в кожице положительно влияет на перистальтику кишечника и усвояемость;
- очищает и улучшает микрофлору кишечника, если кушать плоды регулярно;
- уменьшает процессы гниения и газообразования в кишечнике;
- способствует выведению холестерина;
- низкая калорийность способствует нормализации веса.
- в составе мякоти содержатся вредные вещества, отрицательно воздействующие на паренхиму поджелудочной;
- с трудом переваривается желудком;
- чрезмерно усиливает выработку кислоты в желудке.
Влияние томатов на поджелудочную железу
Свежие помидоры содержат щавелевую кислоту, которая воздействует на работу поджелудочной железы. Это приводит к тому, что нарушается водно-солевой баланс, происходит раздражение слизистых оболочек стенок желудка, появляются сильные боли.
Вред от помидоров такой:
- плохо перевариваются;
- раздражают слизистые оболочки;
- усиливают выработку желудочного сока.
В период обострения заболеваний ЖКТ употреблять в пищу томаты строго запрещено. Овощи способны усугубить ситуацию, привести к сильным болям. Употреблять помидоры можно при хроническом панкреатите с осторожностью. Важно правильно выбрать овощи, а также подвергнуть их термической обработке.
Можно или нельзя?
Отвечая на вопрос, разрешены ли томаты при имеющихся проблемах в поджелудочной железе, стоит учитывать степень тяжести заболевания и стадию. При любом типе болезни органов пищеварения категорически запрещается потреблять зеленые, недозрелые томаты. Неспелые плоды содержат вредные токсины, затрудняющие переваривание пищи, создают непомерную нагрузку на органы пищеварения, провоцируя нарушение функций.
При остром панкреатите
Абсолютно противопоказано принимать помидоры во время обострений. Первые несколько дней пациентам разрешено только пить воду и соблюдать постельный режим. Спустя неделю после прекращения болей пациентам вводят в меню овощи, хорошо проваренные и протёртые.
Запрещается самостоятельно назначать дозировку продукта и переедать. Лечащий врач назначит правильное количество еды, исходя из самочувствия и динамики выздоровления. В это время насыщение организма необходимыми питательными веществами компенсируется за счет свёклы, тыквы, цветной капусты и прочих овощей.
При хроническом панкреатите
В начальной фазе ремиссии, когда боли перестают беспокоить, специалисты советуют плавно расширять перечень употребляемых продуктов. Свежие помидоры при панкреатите употреблять крайне не рекомендуется, если сохраняются эпизодические приступы. Плоды желательно запечь в духовом шкафу либо воспользоваться пароваркой. С готового продукта убирайте шкурку, измельчив массу до кашицеобразной консистенции.
Приём томатного пюре начинают с одной ложки, плавно увеличивая дозу с последующими приёмами пищи. Больным с хроническим панкреатитом полагается отбирать в пищу исключительно спелые томаты. Не стоит кушать зеленые или недозрелые помидоры, даже после термообработки остаётся риск вызвать обострение болезни.
В период отсутствия приступов при панкреатите разрешено съесть один помидор среднего размера. Если фаза ремиссии растянулась, допускается использование домашней томатной пасты. В свежем виде понемногу добавляйте томаты в салаты, заправляя растительным либо оливковым маслом.
В фазу ремиссии помидоры, как и огурцы, постепенно вводят в рацион питания больного. Используют их для приготовления салатов, супов, в качестве гарнира к мясу, перекуса. Так как помидоры содержат негрубую, нежную клетчатку, то протирать их в пюре не обязательно.
Также полезен томатный сок. Его лучше готовить самостоятельно из свежих помидоров. Ежедневное употребление одного стакана в день томатного сока без соли улучшает и нормализует работу кишечника. В результате исчезают неприятные симптомы панкреатита: метеоризм и вздутие живота, диарея, тяжесть в желудке, горький привкус во рту. Томатный сок употребляют в обед, но лучше его включить в меню на второй завтрак или ланч.
Томаты также лучше покупать домашние, в которых не содержится опасных химических соединений. Это же касается и томатной пасты, которую лучше сделать самостоятельно из свежих помидоров. В фабричную томатную пасту добавляют красители, усилители вкуса и консерванты, справиться с которыми больная поджелудочная железа не в состоянии.
Свежие помидоры
Помидоры при панкреатите являются нежелательным продуктом для употребления. Но не стоит забывать, что помидоры включают в себя множество полезных веществ, в которых также нуждается организм человека. Каждый пациент должен знать о том, что томаты можно кушать только по определенным правилам: Они должны быть обязательно спелыми. Зеленые и неспелые плоды нельзя использовать, дождитесь их зрелости.
При обострении употреблять помидоры не рекомендовано, так как они могут спровоцировать приступы. Кушайте плоды только в стадии ремиссии болезни. Обязательно домашние помидоры, выращенные без дополнительных препаратов в естественной среде. Мнение специалистов по поводу употребления помидоров довольно разные. Одни считают, что плоды можно употреблять и они положительно воздействуют на поджелудочную железу.
Другие полагают, что в овощах есть токсины, которые отрицательно влияют на болезнь. Следует выделить, что употреблять свежие томаты может принести даже пользу при воспаленной поджелудочной железе, так как опасные компоненты в помидорах есть только в неспелых и зеленых томатах.
Овощи можно употреблять в пищу при панкреатите, так как они содержат нежную клетчатку, помогающую выводить холестерин. При правильном применении томатов снижаются отеки, поднимается настроение.
Как выбрать томаты
- Плоды должны быть зрелыми, без дефектов.
- Кожица без гнили.
- Запах приятный.
- Перед приемом обязательно следует вымыть помидоры, очистить кожицу.
Обязательна термическая обработка — это может быть приготовление на пару, запекание в духовке. Введение овоща в рацион лучше начинать с пюре, проваренного на слабом огне в течение 10-15 минут.
Стойкая ремиссия позволяет готовить салат из помидоров с растительным маслом и зеленью. В сутки разрешено съедать не более 2 плодов.
Видео по теме:
Соленые помидоры
Обширное разнообразие домашних закаток с использованием помидоров людям, которые страдают от панкреатита, запрещается даже в стадии ремиссии. Специалисты запрещают потребление блюд, которые готовились с использованием маринада, большого количества соли и специй. Закрутки помидоров в собственном соку либо фаршированные тоже под запретом.
Любые консервированные заготовки обладают в собственном составе веществами, которые влияют на течение панкреатита крайне отрицательно. К подобной продукции принадлежат:
- Уксус столовый, яблочный и прочие разновидности уксусной кислоты;
- Соль в большом количестве в комбинации с сахаром вызывают обострение болезни;
- В определенных кулинарных рецептах применяется лимонная кислота, что крайне неблагоприятно влияет на пациентов, которые имеют болезни поджелудочной железы;
- Применение приправ, специй, чеснока, перца.
Как было указано выше, употреблять помидоры при панкреатите в виде кетчупа, пасты, соуса нельзя, поскольку в них вступает полный перечень компонентов, которые нельзя употреблять при этой болезни. Магазинные продукты в собственный состав включают консерванты, красители, заменители. Даже в том случае, если приступы у вас уже были достаточно давно, не стоит подвергать себя риску. Употреблением соленых помидоров спровоцирует обострение болезни.
Тушеные помидоры
Тушеные томаты разрешены в умеренных количествах. При приготовлении нельзя добавлять соль и специи.
Как тушить томаты:
- Плоды следует вымыть и очистить от кожуры.
- Дальше их необходимо нарезать крупными ломтиками.
- После добавить свежую морковь, натертую на терке.
- Тушить овощи на слабом огне под крышкой около 20 минут.
Разрешается добавить в блюдо укроп. При правильном приготовлении томаты благоприятно влияют на слизистые желудка.
Желтые помидоры
Желтые томаты по своему составу практически не отличаются от красных. Их также нельзя употреблять в пищу в сыром виде.
Лучше кушать желтые томаты в тушеном виде. Правила приготовления такие же, как и у красных плодов — обязательно очистить от кожуры и тушить 20 минут.
Вареные помидоры
Чтобы понять, можно ли есть вареные томаты, необходимо разобраться в процессе их приготовления. Так как происходит термическая обработка овощей, употреблять в пищу блюдо разрешено.
Вареные помидоры готовят без соли и добавления специй. Обязательно снимается кожура перед тем, как опустить плоды в кипящую воду.
Разрешенная норма в сутки при панкреатите составляет 3-5 столовых ложек вареных томатов.
Употребление пищи в состав которой входят помидоры
Любое блюдо, приготовленное на пару или в духовке с добавлением помидор, разрешено при панкреатите в умеренных количествах. Нельзя кушать магазинную консервацию, салаты. Чаще всего производители злоупотребляют добавками и усилителями вкуса.
Во время ремиссии можно приготовить салат со свежими спелыми помидорами, огурцами и сливочным маслом. Такое блюдо получается очень легким и витаминным.
Можно ли пить во время болезни томатный сок
Как выяснилось, помидоры при панкреатите не запрещены, но относится ли это утверждение к томатному соку. К сожалению, это полезный, насыщенный витаминами вкусный напиток при наличии острой стадии панкреатита, а также при язве желудка относится к продуктам, которые врачи вынуждены запретить. Поводом для этого служит ряд причин:
- сырая мякоть, содержащаяся в напитке, может спровоцировать газообразование и диарею;
- сок оказывает желчегонное действие, в результате чего может быть спровоцирована активизация агрессивных ферментов;
- большое содержание солей нередко приводит к отёчности поджелудочной железы;
- органические кислоты, которые сконцентрированы в соке, могут вызвать чрезмерную выработку желудочного сока, а также активизировать выработку ферментов поджелудочной железы.
Вопреки существующему мнению о том, что помидоры при панкреатите могут быть опасны, стоит отметить, что основное ограничение на употребление этого продукта относится к периоду обострения заболевания. На стадии стойкой ремиссии этот полезный сок вполне можно вводить в рацион в разумных дозах. Однако речь идёт только о самостоятельно приготовленном напитке.
В момент обострения панкреатита сок из помидоров нельзя употреблять по причинам:
- Входящие в состав винная, щавелевая и прочие кислоты раздражают секреторные клетки. Выделяющиеся ферменты разрушающе действуют на панкреатические ткани, усугубляя воспаление.
- Пищевые волокна, входящие в структуру овоща, усугубляют понос и вздутие живота.
- Желчегонное действие сока приводит к забросу компонентов желчи в протоки железы и активирует действие агрессивных ферментов.
- Соль, входящая в состав сока, вызывает отёк тканей железы, что ведет к усилению болевого синдрома.
Томатный сок при панкреатите в фазе ремиссии разрешено пить, разбавляя с соком моркови и тыквы, ускоряя процесс выздоровления. Если панкреатит находится в хронической стадии на протяжении многих недель, можно разрешить себе выпить стакан чистого сока без добавления соли.
Томатный сок полезен в разумных количествах при ремиссии заболевания. Разрешен 1 стакан напитка в день, разбавленный водой 1:1.
Домашний сок содержит витамины и микроэлементы, полезные для организма. Серотонин в составе способствует избавлению от депрессии.
При появлении побочных симптомов, таких как боли в животе, изменение стула, рекомендуется исключить томатный сок из рациона.
Томатный сок при панкреатите в стадии ремиссии можно употреблять, если разбавлять его дополнительно морковным и тыквенным соком, что позволит ускорить ход выздоровления. Если панкреатит в хронической степени уже в течение месяцев, то разрешается выпить не более стакана чистого томатного сока без соли. Делаем безопасный томатный сок Введение томатов в меню питания при панкреатите и язвенной болезни желудка можно лишь при устойчивой ремиссии.
Томатный сок перед употреблением рекомендовано разбавить с водой в соотношении 1 к 1. При этом обязательно требуется прислушиваться к ощущениям организма и если присутствует хоть малейшее неприятное ощущение в животе – прекратить употребление томатного сока. Сок из помидор, безусловно, ценный продукт. Его не стоит полностью исключать из меню своего питания.
Полезное действие сока на организм определяется следующим:
- Сок – это поставщик в организм полезных веществ и витаминов.
- Продукт относится к низкокалорийным.
- Присутствие серотонина в структуре помогает избежать депрессивного настроения.
- Напиток обладает фитонцидами и потому является антимикробным.
- Ликопин, сохраняющий собственную активность даже после термообработки, способствует борьбе организма с раковыми клетками.
Перечень достоинств демонстрирует, что при панкреатите помидоры несут пользу, но только в стадии ремиссии и при осторожном их использовании. По этой причине, если степень болезни дает возможность употребления в рационе такого продукта, то не нужно им пренебрегать.
Как сделать томатный сок безопасным
Осторожное введение помидоров в рацион при панкреатите и язве желудка возможно только в период стойкой ремиссии. Если говорить о таком продукте, как томатный сок, то его перед употреблением рекомендуется разбавлять водой в пропорции 1:1. При этом нужно внимательно прислушиваться к реакции организма и при малейшем сомнении прекратить эксперимент.
Сок томата, бесспорно, является ценным продуктом для организма, поэтому его полное исключение из рациона будет ошибочным. Благотворное воздействие этого напитка на организм выражается в следующем:
- сок является поставщиком микроэлементов и витаминов;
- этот продукт считается низкокалорийным;
- наличие серотонина в составе позволяет избежать депрессии;
- благодаря фитонцидам напиток обладает антимикробным действием;
- ликопин, который сохраняет свою активность даже после термической обработки, помогает организму бороться с раковыми образованиями и атеросклерозом.
Достойный список преимуществ свидетельствует о том, что при панкреатите помидоры скорее полезны, чем вредны. Поэтому, если стадия заболевания позволяет употреблять в пищу этот овощ, не стоит пренебрегать возможностью обогатить повреждённые органы полезными веществами, а также поддержать иммунитет на должном уровне.
Томатная паста и кетчуп при панкреатите
Использование в пищу кетчупа и томатной пасты промышленного производства крайне не рекомендуется больным с панкреатитом. Во время приготовления в состав включают различные консерванты, специи, загустители, крахмал и красители, отрицательно влияющих на функционирование железы. Химические добавки не делают пищу здоровой, нежелательны к употреблению даже здоровому человеку.
Категорически нельзя есть покупной кетчуп и томатную пасту. Они содержат красители, лимонную кислоту, соль и специи. Добавки оказывают негативное воздействие на слизистую желудка, раздражают ее.
Томатная паста может быть приготовлена в домашних условиях. Такое блюдо не оказывает плохого влияния на органы ЖКТ. Кетчуп тоже можно сделать самостоятельно, без добавок в виде соли, сахара и специй.
Для приготовления пасты из помидоров очищенные зрелые томаты пропускают через мясорубку. Переливают массу в кастрюлю и проваривают не менее 4 часов, пока не загустеет. Раскладывают пасту по стеклянным банкам и убирают в темное прохладное место.
Как есть помидоры
Чаще всего запрет на употребление помидоров распространяется на период обострения. В это время, а также в течение нескольких месяцев после стихания болей желательно соблюдать строгую диету. Но разрешается включать в рацион помидоры при хроническом панкреатите. Сначала они употребляются после термической обработки. С помидоров снимают кожицу, срезают место около плодоножки и все белые твердые участки. Потом их запекают в духовке или готовят на пару. Можно также измельчить плоды и проварить. Начинать употребление помидоров нужно с небольшого количества такого пюре.
Если томаты не вызывают дискомфорта, постепенно можно увеличивать их количество в рационе. Но даже при хорошем самочувствии допустимо съедать не более 2-3 плодов среднего размера. При стойкой ремиссии можно употреблять салаты из мелко нарезанных помидоров. Полезен также самодельный томатный сок без соли, который обязательно довести до кипения. Свежевыжатый сок может вызвать увеличение поджелудочной железы или обострение заболевания. Полезный напиток получится, если его смешать с морковным или тыквенным.
Помидоры при панкреатите употребляются только спелые, выращенные в открытом грунте, а не в теплице. Нельзя есть зеленые или недозревшие твердые плоды. Они содержат много кислот, которые раздражающе действуют на поджелудочную железу. К запрещенным продуктам относятся также томатная паста, кетчуп, магазинный томатный сок, консервированные помидоры. Ведь при их изготовлении используется большое количество соли, а также приправы, которые недопустимо употреблять людям с больной поджелудочной.
Чем можно заменить помидоры
Про помидоры во время обострения лучше забыть, заменив в меню полезными продуктами: морковью, тыквой, сладким перцем, свёклой, кабачками, шпинатом, зеленым горошком, цветной капустой, остальными разрешенными овощами.
Удивительно полезной для больных считается свёкла, содержащая йод, нормализующий функцию железы. Овощ рекомендуется принимать 1 раз в сутки по 150 г в перетёртом виде за полчаса до еды, ежедневно. Спустя две недели отмечается облегчение самочувствия. Подобные заменители положительно влияют на работу пищеварительной системы и разрешены даже больным с диабетом, который часто сопутствует воспалению поджелудочной железы.
Рецидивам не бывать, если употреблять помидоры и производные из них в умеренных количествах, позволяющих сохранить нормальную функцию поджелудочной железы.
Рецепты из томатов
Помидоры при панкреатите разнообразят рацион больного и обогатят его полезными веществами. Но овощ следует употреблять в допустимых количествах, а блюда готовить согласно рекомендациям врача.
Салат из помидоров
- Плод обработать кипятком.
- Мелко порезать.
- Добавить зелень, соль и растительное масло.
Помидор с яйцом
- Срезать верхушки спелых помидоров.
- Залить томаты кипятком.
- Через 2-3 минуты удалить кожуру и вынуть мякоть.
- Посолить и добавить сливочное масло (по согласованию с лечащим врачом).
- Разбить яйцо внутрь подготовленного овоща.
- Отправить блюдо в заранее разогретую духовку.
- Запекать 10-12 минут при температуре +200°С.
Омлет с помидорами и луком
- Сковороду разогреть на сильном огне.
- Смазать маслом.
- Отправить в сковороду измельченный лук и помидоры, перемешать.
- Добавить соль и тушить на среднем огне в течение 5 минут.
- Взбить яйцо, залить содержимое в сковороде.
- При необходимости добавить зелень.
- Убрать с огня после загустения массы.
Запеченные в духовке
- Помидоры разрезать на несколько частей. Размер 1 дольки должен быть таким, чтобы помидор не падал мякотью на противень.
- Противень застелить пергаментной бумагой и сбрызнуть оливковым или растительным маслом.
- Выложить дольки.
- Смешать разрешенные к употреблению травы и сахар.
- Посыпать овощи.
- Добавить порезанный чеснок.
- Отправить в духовой шкаф, разогретый до температуры +120°С на 4-5 часов. При отсутствии конвекционного режима между дверкой и духовкой поместить карандаш.
- Простерилизовать банку и налить небольшое количество подсолнечного или оливкового масла после остывания емкости.
- Готовые томаты выложить в банку, полить маслом и убрать в холодильник.
В собственном соку
- Залить помидоры кипятком и оставить на 2-3 минуты.
- Быстро опустить в ледяную воду, чтобы отошла кожура.
- Простерилизовать емкость для заготовки.
- Плод нарезать, прокипятить и перетереть через сито так, чтобы получилась однородная смесь.
- Поставить жидкую массу на медленный огонь для загустения.
- Добавить соль, сахар и хорошо перемешать.
- Получившуюся смесь залить в приготовленную емкость.
Летний суп
- Картофель порезать мелкими кубиками, залить водой и поставить на огонь для закипания.
- Потушить лук и морковь, добавить к картофелю.
- Мелко порезанные помидоры и перец (не острый) смешать и отправить в кастрюлю.
- При необходимости посолить и оставить на среднем огне на 5 минут.
Противопоказания
Невзирая на большое число витаминов в структуре овоща, а также и на положительное воздействие на ход пищеварения в определенных ситуациях помидоры при панкреатите имеют свои противопоказания. Разрешается или нет употреблять помидоры, зависит от степени и формы течения заболевания, а также от присутствия термообработки томата. Когда они противопоказаны: При хроническом течении заболевания томаты противопоказаны в свежем виде.
Во время обострения помидоры противопоказаны, особенно большие и крупные. Зеленые и неспелые томаты под запретом. Томатная паста. Кетчуп и томатные соусы. Магазинные соления томатов. При панкреатите необходимо с ответственностью отнестись к собственному самочувствию и строго соблюдать диетический рацион. Если ваш врач не разрешает потреблять помидоры, то его советов следует придерживаться обязательно.
Возможные риски
Самые большие риски, связанные с употреблением томатов при панкреатите, — неумеренное их поглощение. Избежать возможных осложнений удастся, если при обострении болезни вообще исключить их из рациона, а в стадии стойкой ремиссии съедать один плод в один приём пищи. Главное, прислушиваться к своему организму и при возникновении каких-либо неприятных симптомов со стороны пищеварительного тракта прекратить их поедание. Другие неприятности возможны в случае игнорирования противопоказаний.